
運動星球
膝蓋外側痛? 一次搞懂ITBS髂脛束症候群成因、症狀、治療與預防方法
2019-03-21
無論你跑者或是自行車騎士,當你在跑步或騎車時,膝蓋外側突然刺痛或灼熱痛,痛感甚至傳到大腿、髖關節,這時就要懷疑是否罹患許多跑者心中永遠的痛-髂脛束症候群(ITBS),也可說是外側的「跑者膝」。

膝蓋外側痛? 一次搞懂ITBS髂脛束症候群的成因、症狀、治療與預防方法
髂脛束(ITB)的主要功能
髂脛束是連接股骨外上髁(大腿)和邊脛骨(小腿)之間的韌帶,又長又粗,隨著膝蓋彎曲、伸直的運動被往前、往後拉扯,功能包括:
1.對膝蓋的外部方面提供靜態穩定性。
2.控制內收運動和大腿的減速作用。
慢跑期間,髂脛束完成上述任務需約每分鐘90次,換算4小時的馬拉松賽期間約2萬2000次。
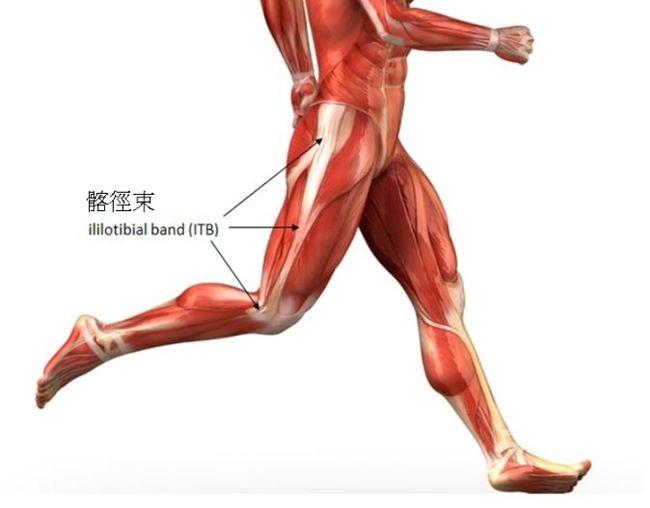
髂脛束(ITB)位置 ©小沙吉醫師的部落格
為什麼發生ITBS?
髂脛束症候群(Iliotibial Band Syndrome, 簡稱ITBS)佔與跑步相關的傷害達12%,在單車騎士的過度使用傷害中佔15%;對跑者而言,80-90%膝蓋外側痛的元兇正是ITBS。佔比之高,主因跑步和騎單車時髂脛束受到過大壓力。
進一步解釋,每當膝蓋伸直,髂脛束會向前移動至股骨的外上髁的前面,而當膝蓋彎曲大於30度, 髂脛束會向後移動至股骨外上髁的後面;當膝蓋反覆運動,髂脛束與股骨外上髁不斷摩擦,發炎而產生疼痛現象,即為ITBS。簡而言之,ITBS是由髂脛束反覆穿過股骨外上髁所產生的傷害。
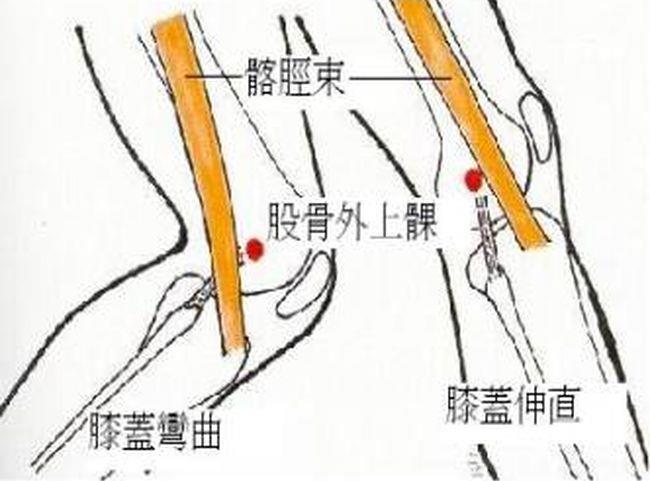
膝蓋運動時,髂脛束與股骨外上髁不斷摩擦 ©愛鄰復健科診所戴銘宗物理治療師
ITBS常見症狀
1. 承重活動時,特別在膝蓋彎曲30度承重狀況下膝蓋外側會產生疼痛,尤其上樓梯、跑步時疼痛加劇,在股骨外上髁處(膝蓋外側)有痛點形成。
2. 膝關節做彎曲和伸直活動時,股骨外髁常出現摩擦聲或腫脹現象。
3. 感覺韌帶往上移位,10分鐘內立刻疼痛。
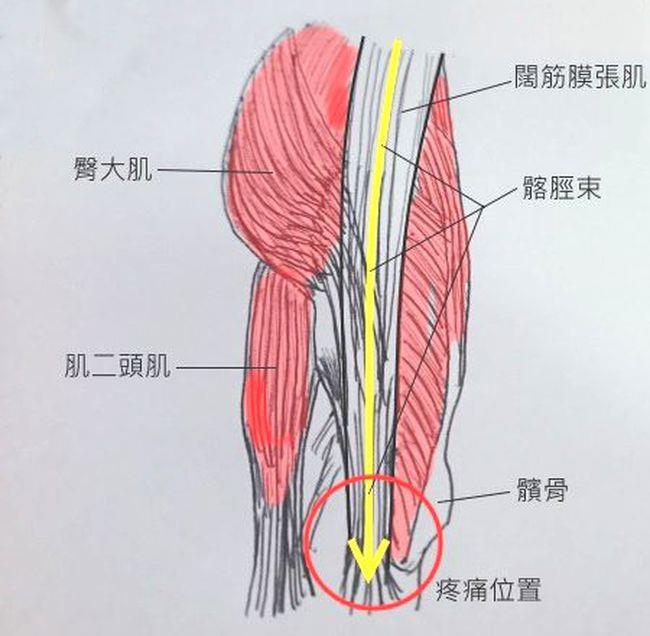
©小沙吉醫師的部落格
ITBS高危險族群
高危險群包括女性、長跑者、自行車運動員,以及膝外翻(XO型腿)、髖外展肌無力者。內在因素包括骨架結構及臀部肌肉失能,外在因素則與訓練方法有關。
以骨架結構分析﹕女性因為天生骨盆較寬,有較大的股骨脛骨夾角,容易摩擦到股骨外上髁而造成ITBS。同理,XO型腿因為骨頭排列問題,也容易磨擦到脛骨外側的構造而導致ITBS。
以肌肉能力分析﹕近年越來越多研究發現,臀肌失能對ITBS有著相當大的影響。髖外展肌無力,也就是屁股無力的人,在每次單腳著地時,臀肌穩定的功能要由擴筋膜張肌(也就是常見緊繃的那條)代替,久而久之造成擴筋膜張肌過度緊繃,導致ITBS。
以訓練方法分析﹕當我們知道ITBS因為髂脛束反覆穿過股骨外上髁(膝部反覆伸曲摩擦)而產生,長跑者必然是機率最高的一群,其中初階跑者必須特別小心!因為初跑者身體肌腱韌帶尚未適應訓練,又可能較不懂控制而突然增加跑量或衝太快,成為罹患ITBS比例最高的一群。自行車騎士也易發生,雖然騎自行車不是與地面高衝擊性的運動,但要視自行車的座艙設定(bike fitting)是否有問題。
其他可能的危險因子﹕跑鞋選擇錯誤、爬過多的上下坡、常跑在微微傾斜的路面而不自知,這些不當的外在環境都有可能增加罹患ITBS的風險。
治療與緩解方法
物理治療方式包括儀器治療、徒手治療以及運動治療,需依照各種患者狀態、由物理治療師評估後建議。儀器治療包括超音波、雷射治療、冰敷/熱敷包、紅外線、電療等,可在急性期減緩疼痛、發炎,並促進組織癒合。
徒手治療是利用治療師的特殊評估或系統性的評估方法,如懸吊治療Redcord, FMS, SFMA等,來找出特定關節活動度障礙、筋膜緊繃、關節半脫位等問題;再以治療師的手法如本體神經伸展術、徒手復位等治療。
運動治療方法相當多元,在病人高度配合下效果非常顯著。常見的居家運動如下肢肌群的伸展運動、閉鎖性肌力訓練(如半蹲站、上下階梯)。運動治療的好處是可以訓練核心肌群,往後對預防許多運動傷害都是有益的,這也是一般被動的復健所無法達到的效果。
此外,若選擇復健科醫師治療方式,包括增生療法(注射PRP或高濃度葡萄糖來刺激組織加速修復,需多次治療)、震波治療(非侵入性的治療,使用高能量的氣動技術或是壓電效應、電磁感應法,擊出震波,目的是促進血管新生、提高新陳代謝、加強組織再生) 、藥物治療(口服抗發炎藥物,以舒緩症狀為主,適合急性發炎時使用,但ITBS不適合長期服用藥物治療)。

下肢肌群的伸展運動,如瑜珈鴿式 ©yogatime.tv
預防方法
要預防ITBS發生,在運動前後都需要適當的熱身與緩和運動;進行跑步或需大量膝關節活動的運動(如騎腳踏車、上下樓梯)時,必須有適當的休息;在運動當下應穿著柔軟舒適,且適合自己足型的運動鞋。
給重返運動場ITBS患者
1. 返回運動場前,至少要無疼痛達2周以上。
2. 對於重回跑場的跑者,練跑時應先在平地訓練,最好是PU操場。
3. 距離必需循序漸進慢慢增加,不建議做多樣訓練,如跑步合併跑斜坡、游泳、騎單車等。
4. 訓練之間須間隔1天。
5. 若需要穿戴足部或膝部輔具,應正確穿戴。
資料來源/堡醫師的運動傷害診療室、睿閎物理治療所、愛鄰復健科診所 、杏誠復健診所、中正高工健康中心
責任編輯/Dama


運動星球
小心「游泳耳」!鐵人三項泳者必注意
2019-06-13
游泳耳又稱外耳炎,游泳或是玩水的時候,水容易進入到我們的外耳道,此時我們會覺得耳朵有東西不舒服,如果水質不乾淨,又用不乾淨的棉花棒或是不適當的過度清理時,就容易造成細菌感染而發炎,這時游泳耳就會找上你。不僅是一般游泳的人會罹患,對於長期參加鐵人三項賽事的泳者更要注意!

小心「游泳耳」!鐵人三項泳者必注意 ©picswe.ne
許多參加鐵人三項的泳者們平時就需要大量的練習來提升游泳成績,但一個不留神,水可能就容易就會跑進耳裡,幸運的話水會馬上流出來,但若水進到耳朵內部塞住,會產生耳朵濕悶、封閉的感覺,令人非常不舒服!若處置方式不當,還很可能會引起發炎。雖說放置不管水自然會蒸發,但若耳裡有水的感覺超過三天以上,那就可能是發生了外耳炎或中耳炎的情況。
耳朵進水處理錯可能導致中耳炎及外耳炎
外耳炎:耳朵的洞到耳膜之間的這個部分稱作外耳,當想清除耳內積水時,若不小心弄傷外耳皮膚內壁,細菌感染傷口很容易會引發外耳炎。外耳炎會產生耳朵癢、疼痛等現象,基本上會自然痊癒,但若症狀維持2〜3天仍未改善,就要到醫院做診療。
中耳炎:耳朵積水通常發生在耳膜外側的外耳部分,但若使用手指、棉花棒深入耳朵想清除積水時,不小心傷及耳膜,就會造成耳膜損傷、破皮,會使水流進耳膜形成中耳炎,耳朵會出現癢、疼痛及聽力下降的現象,這時候就要趕緊到醫院做治療以免症狀加劇。

©quora.com
3個方法改善耳朵進水
單腳站立跳:首先將進水的那隻耳朵朝側邊擺,讓積水那隻耳朵朝著地面,並以手爪著耳朵上緣朝斜上方拉高,單腳站立後用力的原地跳幾下,利用震動的方式將水震出來。
側躺發聲:側躺下來讓積水那隻耳朵朝下,靜待一至兩分鐘後水應該會自然流出。
將耳朵再次泡入水中:將整顆頭泡入水中,停留幾秒後,讓水流進耳裡帶出耳內積水。如果要預防水跑進耳朵裡的情況發生,建議不要太常清除耳垢,因為耳垢有阻擋水進入的功效;也可以在游泳前戴上耳塞,能有效防止水進入耳朵裡。

改善耳朵進水 ©youaremom.com
資料來源/早安健康、HEALTH
責任編輯/妞妞

運動星球
GI值
2016-05-16
GI值,是許多人相當關心的一項飲食攝取指標,但是追求低GI值真的有助於減重或是減少體脂肪嗎?這個答案相當具有「爭議性」。
GI值(Glycemic index) 意指升糖指數,這代表著一項食物,在攝取後兩個小時後人體血糖變化的數值,較高的會讓血糖在短時間內上升,所以我們都要選擇較低的食品攝取嗎?食品的GI值多寡,跟本身的纖維多寡、消化容易度、脂肪與蛋白質含量有關,越難消化的脂肪、蛋白質與纖維都會讓食品的GI值下降,同樣份量的白米飯與粥,兩者之間的GI值也有所不同,肉類比起澱粉相對有較低的數值,可是熱量卻不一定比澱粉來得低,因為肉類本身含有的脂肪與蛋白質比較不容易消化,所以數值相對低。

©ShutterStock
GI值與消化難易度有關係,所以「不會」跟熱量成正比關係,GI值越低不代表熱量就越低,然而GI值對於減重者來說還是有一定參考價值,不過在食品的選擇上不能就單單只看升糖指數更需要嚴格控制「份量」與「熱量」。低升糖指數的食物,因為讓血糖上升的速度較慢,可以減少胰島素大量的分泌,將過多的醣類,轉換成脂肪儲存,避免減少脂肪的增加,但是如果是「過高的熱量或是份量」,這樣低GI值的食物根本沒有抑制胰島素的效果。
另外GI值也只是一個相對參考的數值,這個數值會因為每個人的身體消化狀況,或是胰島素分泌狀況等等而異,造成同樣食物的GI值在每個人身上產生誤差,這樣的還誤差可以高達正負20(GI值),所以這樣的數值真的只能參考而已,真的要減重,還是透過均衡的飲食與運動才能達成。
對於糖尿病患者來說,可以選擇「非」精緻化的食品,並攝取具有高纖維,低脂肪與熱量的食物,這樣的食物通常具有較低的升糖指數與熱量,對於自己的血糖控制比較有幫助。一般人想要減少體脂肪,也可以利用這樣的方式來調配自已的飲食計劃,利用粗食的概念,達到減少體脂肪與飢餓感,避免刻意餓肚子,讓自己不但可以吃飽,也可以吃得放心,未來對於食物的選擇,不需要再刻意挑選GI值過低的,只要挑選非精緻化,低脂肪含量、低熱量的且高纖維的食物,這樣才能真正從飲食改變,從而吃出美好體態。

©ShutterStock
參考資料
1.《運動健身知識家》,旗標出版公司出版 (2015)
2.《運動生理學》,新文京出版公司 (2014)
3.《肌力訓練解剖學》,合記圖書出版公司 (2015)
4.《肌力訓練圖解聖經》,旗標出版公司出版 (2015)
5. 臺北榮民總醫院營養部食品營養-昇糖指數的解讀
6. 史考特醫師的一分鐘健身教室-關於升糖指數
7. JAMA NETWORK-Effects of High vs Low Glycemic Index of Dietary Carbohydrate on Cardiovascular Disease Risk Factors and Insulin Sensitivity
2.《運動生理學》,新文京出版公司 (2014)
3.《肌力訓練解剖學》,合記圖書出版公司 (2015)
4.《肌力訓練圖解聖經》,旗標出版公司出版 (2015)
5. 臺北榮民總醫院營養部食品營養-昇糖指數的解讀
6. 史考特醫師的一分鐘健身教室-關於升糖指數
7. JAMA NETWORK-Effects of High vs Low Glycemic Index of Dietary Carbohydrate on Cardiovascular Disease Risk Factors and Insulin Sensitivity


